
TRESIBA
INSULINA DEGLUDEC
Solución inyectable
Solución inyectable , 3 Mililitros
COMPOSICIÓN CUALITATIVA Y CUANTITATIVA:
1 ml de SOLUCIÓN contiene: 100 unidades de insulina degludec* (equivalentes a 3,66 mg de insulina degludec).
Un dispositivo prellenado contiene: 300 unidades de insulina degludec en 3 mi de solución.
* Producida en Saccharomyces cerevisiae por medio de la tecnología de ADN recombinante. Para ver la lista completa de excipientes, ver Lista de excipientes.
FORMA FARMACÉUTICA: Solución inyectable.
INDICACIÓN TERAPÉUTICA: Tratamiento de diabetes mellitus en adultos, adolescentes y niños a partir de 1 año.
DATOS FARMACÉUTICOS:
Lista de excipientes:
• Glicerol.
• Metacresol.
• Fenol.
• Zinc (como acetato).
• Ácido clorhídrico (para ajuste del pH).
• Hidróxido de sodio (para ajuste del pH).
• Agua para preparaciones inyectables.
PROPIEDADES FARMACOCINÉTICAS:
Absorción: Tras la inyección subcutánea, se forman multihexámeros solubles y estables que crean un depósito de insulina en el tejido subcutáneo. Los monómeros de insulina degludec se separan gradualmente de los multihexámeros, dando como resultado un paso lento y continuo de insulina degludec a la circulación.
La concentración en suero en estado estacionario se alcanza a los 2-3 días de la administración diaria de TRESIBA®.
A lo largo de un periodo de 24 horas con el tratamiento de una vez al día, la exposición de la insulina degludec se distribuyó uniformemente entre las primeras y las segundas 12 horas. La proporción entre AUCGIR,0-12h,SS y AUCGIR, t,SS fue del 0,5.
Distribución: La afinidad de la insulina degludec con la albúmina en suero corresponde a una unión con proteínas plasmáticas de >99% en plasma humano.
Biotransformación: La degradación de la insulina degludec es similar a la de la insulina humana. Todos los metabolitos formados son inactivos.
Eliminación: La vida media después de la administración subcutánea de TRESIBA® está determinada por la velocidad de absorción desde el tejido subcutáneo. La vida media de TRESIBA® es aproximadamente de 25 horas, con independencia de la dosis.
Linealidad: La proporcionalidad de la dosis en la exposición total se observa tras la administración subcutánea dentro del rango de dosis terapéutico. En comparación directa, los requisitos de bioequivalencia se cumplen para TRESIBA® 100 unidades/ml (basándose en AUCIDeg,t,SS y Cmáx,IDeg,SS).
Sexo: No hay diferencias entre sexos en cuanto a las propiedades farmacocinéticas de TRESIBA® .
Pacientes de edad avanzada, raza, insuficiencia renal y hepática: No hay diferencias en la farmacocinética de la insulina degludec entre pacientes de edad avanzada y adultos más jóvenes, entre razas o entre sujetos sanos y pacientes con insuficiencia renal o hepática.
Población pediátrica: Las propiedades farmacocinéticas de la insulina degludec en niños (1-11 años) y adolescentes (12-18 años) en estado estacionario, fueron comparables con las de los adultos con diabetes mellitus tipo 1. La exposición total tras una sola dosis fue, sin embargo, más alta en niños y adolescentes que en adultos con diabetes mellitus tipo 1.
PROPIEDADES FARMACODINÁMICAS:
Grupo farmacoterapéutico: Insulinas y análogos de acción prolongada para inyección.
Mecanismo de acción: La insulina degludec se une específicamente al receptor de insulina humana y produce los mismos efectos farmacológicos que esta.
El efecto hipoglucemiante de la insulina se debe a que facilita la absorción de la glucosa al unirse a los receptores de insulina en las células musculares y adiposas, y a que inhibe al mismo tiempo la producción hepática de glucosa.
Efectos farmacodinámicos: TRESIBA® es una insulina basal que forma multihexámeros solubles cuando se inyecta por vía subcutánea, dando lugar a la formación de un depósito desde el que se absorbe a la circulación de forma continuada y lenta, produciendo el efecto hipoglucemiante plano y estable de TRESIBA® (ver Figura 1). A lo largo de un periodo de 24 horas con el tratamiento de una vez al día, el efecto hipoglucemiante de TRESIBA®, a diferencia del de la insulina glargina, se distribuyó uniformemente entre las primeras y las segundas 12 horas (AUCGIR,0-12h,SS/AUCGIR,total,SS=0,5).
Figura 1: Perfil del índice de perfusión de glucosa, estado estacionario suavizado - Perfil medio 0-24 horas - IDeg 100 unidades/ml 0,6 unidades/kg - Ensayo 1987
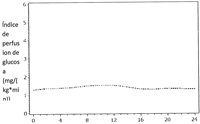
Tiempo desde la inyección (horas) Tratamiento IDeg 0,6 unidades/kg
La duración de la acción de TRESIBA® es superior a 42 horas dentro del rango de dosis terapéutico. Este efecto se estabiliza 2-3 días después de la administración de la dosis.
La acción hipoglucemiante de la insulina degludec en estado estacionario muestra una variabilidad día a día cuatro veces más baja en términos de Coeficientes de Variación (CV) del efecto hipoglucemiante durante 0-24 horas (AUCGIR,t,SS) y 2-24 horas (AUCGIR2-24h,SS) que la insulina glargina; ver Tabla 1.
|
Tabla 1: Variabilidad día a día entre pacientes en el efecto hipoglucemiante de TRESIBA® e insulina glargina en estado estacionario en pacientes con diabetes mellitus tipo 1 |
||
|
Insulina degludec (N26) (CV%) |
Insulina glargina (N27) (CV%) |
|
|
Variabilidad día a día en el efecto hipoglucemiante durante un intervalo de dosificación (AUCGIR,t,SS) |
20 |
82 |
|
Variabilidad día a día en el efecto hipoglucemiante de 2 a 24 horas (AUCGIR2-24h,SS) |
22 |
92 |
|
CV: Coeficiente de variación entre pacientes en %. SS: Estado estacionario. AUCGIR,R2-24h: Efecto metabolico en las últimas 22 horas de intervalo de dosificación (es decir, no influido por insulina i.v. durante el periodo de preinclusión con clamp). |
||
El efecto hipoglucemiante total de TRESIBA® aumenta en proporción lineal al aumento de la dosis.
No hay diferencia clínicamente significativa en la farmacodinàmica de TRESIBA® entre pacientes de edad avanzada y pacientes adultos más jóvenes.
Eficacia clínica y seguridad: Se realizaron once estudios clínicos multinacionales de 26 o 52 semanas de duración como ensayos “treat-to-target”, aleatorlzados, controlados, paralelos y abiertos en los que se administró TRESIBA® a 4275 pacientes (1102 con diabetes mellitus tipo 1 y 3173 con diabetes mellitus tipo 2).
El efecto de TRESIBA® se comprobó en pacientes con diabetes mellitus tipo 1 (Tabla 3), en pacientes sin tratamiento previo de insulina (inicio de insulina en diabetes mellitus tipo 2, Tabla 4) y en pacientes que recibieron insulina previamente (intensificación de insulina en diabetes mellitus tipo 2, Tabla 5) con un horario de administración tanto fijo como flexible (Tabla 6). Se confirmó la no inferioridad de la reducción de HbA1c, desde el valor inicial hasta el final del ensayo, en todos los ensayos con respecto a todos los comparadores (insulina detemir e insulina glargina). Mientras que las mejoras en HbA1c no fueron inferiores en comparación con otras insulinas, respecto a la sitagliptina, TRESIBA® que significativamente superior desde el punto de vista estadístico en la reducción de HbA1c (Tabla 5).
En un metaanálisis planificado de forma prospectiva en siete ensayos “treat-to-target” confirmatorios en pacientes con diabetes mellitus tipos 1 y 2, TRESIBA® fue superior en términos de un menor número de episodios de hipoglucemia confirmada surgidos durante el tratamiento (impulsado por un beneficio en la diabetes mellitus tipo 2; ver Tabla 2) y de episodios de hipoglucemia nocturna confirmada en comparación con la insulina glargina (administrada según ficha técnica). La reducción de hipoglucemia se logró con un nivel de GPA promedio inferior con TRESIBA® en comparación con insulina glargina.
|
Tabla 2: Resultados del metaanálisis de hipoglucemia |
||
|
Hipoglucemia confirmadaa |
||
|
Indice de riesgo estimado (insulina degludec/insulina glargina) |
Total |
Nocturna |
|
Diabetes mellitus tipo 1 + tipo 2 (combinadas) |
0,91* |
0,74* |
|
Periodo de mantenimientob |
0,84* |
0,68* |
|
Pacientes geriátricos ≥65 años |
0,82 |
0,65* |
|
Diabetes mellitus tipo 1 |
1,10 |
0,83 |
|
Periodo de mantenimientob |
1,02 |
0,75* |
|
Diabetes mellitus tipo 2 |
0,83* |
0,68* |
|
Período de mantenimientob |
0,75* |
0,62* |
|
Terapia sólo basal en pacientes sin tratamiento previo de insulina |
0,83* |
0,64* |
|
* Estadísticamente significativo. a. La hipoglucemia confirmada se definió como los episodios confirmados por una glucosa en plasma <3,1 mmol/l o por la necesidad del paciente de asistencia de terceras personas. La hipoglucemia nocturna confirmada se definió como los episodios ocurridos entre la medianoche y las 6 a.m. b. Episodios desde la semana 16. No se produce un desarrollo clínicamente significativo de anticuerpos anti-insulina tras el tratamiento prolongado con TRESIBA®. |
||
|
Tabla 3: Resultados de los ensayos clínicos en pacientes con diabetes mellitus tipo 1 |
||||
|
52 semanas de tratamiento |
26 semanas de tratamiento |
|||
|
TRESIBA®1 |
Insulina glargina1 |
TRESIBA®1 |
Insulina detemir1 |
|
|
N |
472 |
157 |
302 |
153 |
|
HbA1c (%) |
||||
|
Final del ensayo |
7,3 |
7,3 |
7,3 |
7,3 |
|
Cambio medio |
-0,40 |
-0,39 |
-0,73 |
-0,65 |
|
Diferencia: -0,01 [-0,14; 0,11] |
Diferencia: -0,09 [-0,23; 0,05] |
|||
|
GPA (mmol/l) |
||||
|
Final del ensayo |
7,8 |
8,3 |
7,3 |
8,9 |
|
Cambio medio |
-1,27 |
-1,39 |
-2,60 |
-0,62 |
|
Diferencia: -0,33 [-1,03; 0,36] |
Diferencia: -1,66 [-2,37; -0,95] |
|||
|
Índice de hipoglucemia (por paciente y año de exposición) |
||||
|
Grave |
0,21 |
0,16 |
0,31 |
0,39 |
|
Confirmada2 |
42,54 |
40,18 |
45,83 |
45,69 |
|
Índice: 1,07 [0,89; 1,28] |
Índice: 0,98 [0,80; 1,20] |
|||
|
Nocturna confirmada2 |
4,41 |
5,86 |
4,14 |
5,93 |
|
Índice: 0,75 [0,59; 0,96] |
Índice: 0,66 [0,49; 0,88] |
|||
|
1. En una dosis diaria + insulina asparta para cubrir las necesidades de insulina durante las comidas. 2. La hipoglucemia confirmada se definió como los episodios confirmados por una glucosa en plasma <3,1 mmol/l o por la necesidad del paciente de asistencia de terceras personas. La hipoglucemia nocturna confirmada se definió como los episodios ocurridos entre la medianoche y las 6 a.m. |
||||
|
Tabla 4: Resultados de los ensayos clínicos en pacientes con diabetes mellitus tipo 2 sin tratamiento previo de insulina (inicio de insulina) |
||||
|
52 semanas de tratamiento |
26 semanas de tratamiento |
|||
|
TRESIBA®1 |
Insulina glargina1 |
TRESIBA®1 |
Insulina glargina1 |
|
|
N |
773 |
257 |
228 |
229 |
|
HbA1c (%) |
||||
|
Final del ensayo |
7,1 |
7,0 |
7,0 |
6,9 |
|
Cambio medio |
-1,06 |
-1,19 |
-1,30 |
-1,32 |
|
Diferencia: 0,09 [-0,04; 0,22] |
Diferencia: 0,04 [-0,11; 0,19] |
|||
|
GPA (mmol/l) |
||||
|
Final del ensayo |
5,9 |
6,4 |
5,9 |
6,3 |
|
Cambio medio |
-3,76 |
-3,30 |
-3,70 |
-3,38 |
|
Diferencia: -0,43 [-0,74; -0,13] |
Diferencia: -0,42 [-0,78; -0,06] |
|||
|
Índice de hipoglucemia ( por paciente y año de exposición) |
||||
|
Grave |
0 |
0,02 |
0 |
0 |
|
Confirmada2 |
1,52 |
1,85 |
1,22 |
1,42 |
|
Índice: 0,82 [0,64; 1,04] |
Índice: 0,86 [0,58; 1,28] |
|||
|
Nocturna confirmada2 |
0,25 |
0,39 |
0,18 |
0,28 |
|
Índice: 0,64 [0,42; 0,98] |
Índice: 0,64 [0,30; 1,37] |
|||
|
1. Una dosis diaria + metformina ± inhibidor de DPP-4. 2. La hipoglucemia confirmada se definió como los episodios confirmados por una glucosa en plasma <3,1 mmol/l o por la necesidad del paciente de asistencia de terceras personas. La hipoglucemia nocturna confirmada se definió como los episodios ocurridos entre la medianoche y las 6 a.m. |
||||
|
Tabla 5: Resultados de los ensayos clínicos en pacientes con diabetes mellitus tipo 2: izquierda - pacientes en tratamiento previo de insulina, derecha - pacientes sin tratamiento previo de insulina |
||||
|
52 semanas de tratamiento |
26 semanas de tratamiento |
|||
|
TRESIBA® 1 |
Insulina glargina1 |
TRESIBA® 1 |
Sitagliptina2 |
|
|
N |
744 |
248 |
225 |
222 |
|
HbA1c (%) |
||||
|
Final del ensayo |
7,1 |
7,1 |
7,2 |
7,7 |
|
Cambio medio |
-1,17 |
-1,29 |
-1,56 |
-1,22 |
|
Diferencia: 0,08 [-0,05; 0,21] |
Diferencia: -0,43 [-0,61; -0,24] |
|||
|
GPA (mmol/l) |
||||
|
Final del ensayo |
6,8 |
7,1 |
6,2 |
8,5 |
|
Cambio medio |
-2,44 |
-2,14 |
-3,22 |
-1,39 |
|
Diferencia: -0,29 [-0,65; 0,06] |
Diferencia: -2,17 [-2,59; -1,74] |
|||
|
Índice de hipoglucemia (por paciente y año de exposición) |
||||
|
Flipoglucemia grave |
0,06 |
0,05 |
0,01 |
0 |
|
Confirmada3 |
11,09 |
13,63 |
3,07 |
1,26 |
|
Índice: 0,82 [0,69; 0,99] |
Índice: 3,81 [2,40; 6,05] |
|||
|
Nocturna confirmada3 |
1,39 |
1,84 |
0,52 |
0,30 |
|
Índice: 0,75 [0,58; 0,99] |
Índice: 1,93 [0,90; 4,10 |
|||
|
1. Una dosis diaria + insulina asparta para cubrir las necesidades de insulina durante las comidas ± metformina ± pioglitazona. 2. Una dosis diaria ± metformina SU/glinida ± pioglitazona. 3. La hipoglucemia confirmada se definió como los episodios confirmados por una glucosa en plasma <3,1 mmol/l o por la necesidad del paciente de asistencia de terceras personas. La hipoglucemia nocturna confirmada se definió como los episodios ocurridos entre la medianoche y las 6 a.m. |
||||
|
Tabla 6: Resultados de un ensayo clínico con horario de administración flexible de TRESIBA® en pacientes con diabetes mellitus tipo 2 |
||||
|
26 semanas de tratamiento |
||||
|
TRESIBA® 1 |
TRESIBA® FLEX2 |
Insulina glargina3 |
||
|
N |
228 |
229 |
230 |
|
|
HbA1c (%) |
||||
|
Final del ensayo |
7,3 |
7,2 |
7,1 |
|
|
Cambio medio |
-1,07 |
-1,28 |
-1,26 |
|
|
Diferencia: -0,13 [-0,29; 0,03]5 |
Diferencia: 0,04 [-0,12; 0,20] |
|||
|
GPA (mmol/l) |
||||
|
Final del ensayo |
5,8 |
5,8 |
6,2 |
|
|
Cambio medio desde valor inicial |
-2,91 |
-3,15 |
-2,78 |
|
|
Diferencia: -0,05 [-0,45; 0,35]5 |
Diferencia: -0,42 [-0,82; -0,02] |
|||
|
Índice de hipoglucemia (por paciente y año de exposición) |
||||
|
Grave |
0,02 |
0,02 |
0,02 |
|
|
Confirmada4 |
3,63 |
3,64 |
3,48 |
|
|
Índice: 1,10 [0,79; 1,52]6 |
Índice: 1,03 [0,75; 1,40] |
|||
|
Nocturna confirmada4 |
0,56 |
0,63 |
0,75 |
|
|
Índice: 1,18 [0,66; 2,12]6 |
Índice: 0,77 [0,44; 1,35] |
|||
|
1. Una dosis diaria (con la comida nocturna principal) + uno o dos de los siguientes agentes antidiabéticos orales: SU, metformina o inhibidor de DPP-4. 2. Una dosis diaria flexible (intervalos de aproximadamente 8-40 horas entre dosis) + uno o dos de los siguientes agentes antidiabéticos orales: SU, metformina o inhibidor de DPP-4. 3. Una dosis diaria + uno o dos de los siguientes agentes antidiabéticos orales: SU, metformina o inhibidor de DPP-4. 4. La hipoglucemia confirmada se definió como los episodios confirmados por una glucosa en plasma <3,1 mmol/l o por la necesidad del paciente de asistencia de terceras personas. La hipoglucemia nocturna confirmada se definió como los episodios ocurridos entre la medianoche y las 6 a.m. 5. La diferencia es para TRESIBA® FLEX - TRESIBA®. 6. El índice es para TRESIBA® FLEX - TRESIBA®. |
||||
En un ensayo clínico de 104 semanas, el 57% de los pacientes con diabetes tipo 2 tratados con TRESIBA® (insulina degludec) en combinación con metformina alcanzaron el objetivo de HbA1c <7,0%, y el resto de pacientes continuaron en un ensayo abierto de 26 semanas y fueron aleatorizados para añadir a su tratamiento o liraglutida o una dosis única de insulina asparía (con la comida principal).a En el grupo de insulina degludec + liraglutida, la dosis de insulina se redujo un 20% para minimizar el riesgo de hipoglucemia. La adición de liraglutida resultó en una mayor reducción, de forma estadísticamente significativa, de la HbA1c (-0,73% para liraglutida frente a -0,40% para el comparador, en términos estimados) y del peso corporal (-3,03 frente a 0,72 kg, en términos estimados). La tasa de episodios de hipoglucemia (por paciente/año de exposición) fue menor, de forma estadísticamente significativa, cuando se añadió liraglutida en comparación con la adición de una dosis única de insulina asparía (1,0 frente a 8,15; razón: 0,13; IC 95%: 0,08 a 0,21).
Población pediátrica: Se ha estudiado la eficacia y seguridad de TRESIBA® en niños y adolescentes con diabetes mellitus tipo 1 en un ensayo clínico 1:1 aleatorizado y controlado de 26 semanas (n=350), seguido de un periodo de extensión de 26 semanas (n=280). Los pacientes en el grupo de TRESIBA® incluyeron 43 niños de 1 a 5 años, 70 niños de 6 a 11 años y 61 adolescentes de 12 a 17 años. TRESIBA® administrado una vez al día mostró una reducción similar en la HbA1c en la semana 52 y una mayor reducción de la GPA desde el nivel basal frente al comparador, insulina detemir, administrado una o dos veces al día. Esto se logró con dosis diarias de TRESIBA® un 30% menores en comparación con insulina detemir. Las tasas (acontecimientos por paciente/año de exposición) de hipoglucemia grave (definición ISPAD; 0,51 frente a 0,33), hipoglucemia confirmada (57,71 frente a 54,05) e hipoglucemia nocturna confirmada (6,03 frente a 7,60), fueron comparables con TRESIBA® e insulina detemir. En ambos grupos de tratamiento, los niños de 6 a 11 años tuvieron una tasa de hipoglucemia confirmada numéricamente mayor que en los otros grupos de edad. En el grupo de TRESIBA®, se observó una tasa de hipoglucemia grave numéricamente mayor en niños de 6 a 11 años. La tasa de episodios de hlperglucemia con cetosis fue significativamente menor para TRESIBA® en comparación con insulina detemir, 0,68 y 1,09 respectivamente. La frecuencia, tipo y severidad de reacciones adversas en la población pediátrica no indica diferencias a la experiencia en la población general diabética. El desarrollo de anticuerpos fue escaso y no tuvo impacto clínico. Los datos de eficacia y seguridad para pacientes adolescentes con diabetes mellitus tipo 2 se han extrapolado de los datos de pacientes adolescentes y adultos con diabetes mellitus tipo 1 y pacientes adultos con diabetes mellitus tipo 2. Los resultados apoyan el uso de TRESIBA® en pacientes adolescentes con diabetes mellitus tipo 2.
CONTRAINDICACIONES: Hipersensibilidad al principio activo o a alguno de los excipientes.
PRECAUCIONES ESPECIALES DE CONSERVACIÓN ANTES DEL PRIMER USO:
• Conservar en nevera (entre 2 °C y 8 °C). No guardar cerca del congelador.
• No congelar.
• Conservar el dispositivo pre-llenado con el capuchón puesto para protegerla de la luz.
• Una vez abierto o si se lleva como repuesto:
• No conservar a temperatura superior a 30 °C. Se puede conservar en nevera (entre 2 °C y 8 °C). Conservar el dispositivo pre llenado con el capuchón puesto para protegerla de la luz.
• Para las condiciones de conservación tras la primera apertura del medicamento, ver Período de validez.
FERTILIDAD, EMBARAZO Y LACTANCIA:
Embarazo: No hay experiencia clínica con el uso de TRESIBA® en mujeres embarazadas.
Los estudios sobre reproducción animal no han revelado diferencia alguna entre la insulina degludec y la insulina humana por lo que respecta a la embriotoxicidad y la teratogenicidad.
En general, se recomienda intensificar el control de la glucemia y la monitorización de mujeres embarazadas con diabetes durante todo el embarazo y cuando se planifica el mismo. Los requerimientos de insulina generalmente disminuyen en el primer trimestre del embarazo y aumentan posteriormente durante el segundo y tercer trimestre. Después del parto, los requerimientos de insulina vuelven rápidamente a los niveles previos al embarazo.
Lactancia: No hay experiencia clínica con el uso de TRESIBA® durante la lactancia. En ratas, la insulina degludec se excretó en la leche; la concentración en leche fue inferior a la concentración en plasma.
Se desconoce si la insulina degludec se excreta en la leche materna. No se prevén efectos metabólicos en niños/recién nacidos lactantes.
Fertilidad: Los estudios sobre reproducción animal con insulina degludec no han revelado efectos adversos sobre la fertilidad.
EFECTOS SOBRE LA CAPACIDAD PARA CONDUCIR Y UTILIZAR MÁQUINAS: La capacidad de concentración y de reacción de los pacientes diabéticos se puede ver afectada por una hipoglucemia. Esto puede suponer un riesgo en situaciones en las que estas capacidades sean de especial importancia (por ejemplo, conducir o utilizar máquinas).
Se debe advertir a los pacientes que extremen las precauciones para evitar una hipoglucemia mientras conducen. Esto es particularmente importante en aquellos pacientes con reducida o nula capacidad para percibir los síntomas de alerta de una hipoglucemia, o que padecen episodios frecuentes de hipoglucemia. Se debe considerar la conveniencia de conducir en estas circunstancias.
REACCIONES ADVERSAS:
Resumen del perfil de seguridad: La hipoglucemia fue la reacción adversa notificada más frecuentemente durante el tratamiento (ver Descripción de los efectos adversos señalados).
Tabla de efectos adversos: Los efectos adversos descritos a continuación están basados en los datos de los ensayos clínicos y se clasifican de acuerdo al sistema MedDRA de clasificación de órganos. Las categorías de frecuencias vienen definidas por la siguiente convención: muy frecuentes (≥1/10); frecuentes 1/100 a <1/10); poco frecuentes (≥1/1000 a < 1/100); raras (≥1/10 000 a <1/1000); muy raras (<1/10 000) y frecuencia no conocida (no puede estimarse a partir de los datos disponibles).
|
Sistema de clasificación de órganos |
Frecuencia |
|
Trastornos del sistema inmunológico |
Rara: Hipersensibilidad, Urticaria |
|
Trastornos del metabolismo y de la nutrición |
Muy frecuente: Hipoglucemia |
|
Trastornos de la piel y del tejido subcutáneo |
Poco frecuente: Lipodistrofia |
|
Trastornos generales y alteraciones en el lugar de administración |
Frecuente: Reacciones en la zona de Inyección |
|
Poco frecuente: Edema periférico |
Descripción de los efectos adversos señalados:
• Trastornos del sistema inmunológico: Las insulinas pueden producir reacciones alérgicas. Las reacciones alérgicas inmediatas a la propia insulina o a los excipientes pueden poner en peligro la vida de los pacientes.
Se han notificado casos raros de hipersensibilidad (manifestada por hinchazón de la lengua y los labios, diarrea, náuseas, cansancio y prurito) y urticaria derivados del uso de TRESIBA®.
• Hipoglucemia: Puede aparecer hipoglucemia si la dosis de insulina es demasiado alta en relación al requerimiento de insulina. Una hipoglucemia grave puede producir un estado de Inconsciencia y/o convulsiones y puede dar lugar a una insuficiencia cerebral temporal o permanente o incluso la muerte. Los síntomas de hipoglucemia por lo general aparecen de forma repentina. Pueden incluir sudor frío, piel fría y pálida, fatiga, nerviosismo o temblor, ansiedad, cansancio o debilidad no habitual, confusión, dificultad para concentrarse, somnolencia, apetito excesivo, cambios en la visión, cefalea, náuseas y palpitaciones.
• Lipodistrofia: Puede aparecer lipodistrofia (incluidas lipohipertrofia y lipoatrofia) en el lugar de la inyección. La continua rotación del lugar de inyección dentro de un área concreta de inyección puede ayudar a reducir el riesgo de desarrollar estas reacciones.
• Reacciones en la zona de inyección: Se han producido reacciones en la zona de inyección (como hematoma, dolor, hemorragia, eritema, nodulos, hinchazón, cambio de color, prurito, calor y abultamlento en el lugar de inyección) en pacientes tratados con TRESIBA®. Estas reacciones suelen ser leves y transitorias y normalmente desaparecen durante el tratamiento continuado.
• Población pediátrica: Se ha administrado TRESIBA® a niños y adolescentes menores de 18 años para la investigación de sus propiedades farmacocinéticas (ver Propiedades farmacocinéticas). Se ha demostrado la seguridad y eficacia en un estudio a largo plazo en niños desde 1 hasta menos de 18 años. La frecuencia, tipo y gravedad de las reacciones adversas en la población pediátrica no muestran diferencias con respecto a la experiencia en la población diabética general (ver Propiedades farmacodinámicas).
• Otras poblaciones especiales: En base a los resultados de los ensayos clínicos, la frecuencia, tipo y gravedad de los efectos adversos observados en los pacientes de edad avanzada y en los pacientes con insuficiencia renal o hepática no muestran ninguna diferencia con la población general, en la cual existe una mayor experiencia.
Cualquier reacción adversa que no estuviese descrita en el inserto debe ser comunicada a su médico o a su farmacéutico.
INCOMPATIBILIDADES: Las sustancias añadidas a TRESIBA® pueden provocar la degradación de la insulina degludec. TRESIBA® no se debe añadir a los fluidos de perfusión.
Este medicamento no debe mezclarse con ningún otro medicamento.
INTERACCIÓN CON OTROS MEDICAMENTOS Y OTRAS FORMAS DE INTERACCIÓN: Se sabe que ciertos medicamentos interaccionan con el metabolismo de la glucosa.
Las siguientes sustancias pueden reducir los requerimientos de insulina:
• Antidiabéticos orales, agonistas del receptor de GLP-1, inhibidores de la monoamino oxidasa (IMAO), betabloqueantes, inhibidores de la enzima conversora de la angiotensina (ECA), salicilatos, esteroides anabólicos y sulfonamidas.
Las siguientes sustancias pueden aumentar los requerimientos de insulina:
• Anticonceptivos orales, tiazidas, glucocorticoides, hormonas tiroideas, simpaticomiméticos, hormona de crecimiento y danazol.
• Los betabloqueantes pueden enmascarar los síntomas de hipoglucemia.
• Octreotida y lanreotida pueden aumentar o reducir los requerimientos de insulina.
• El alcohol puede intensificar o reducir el efecto hipoglucemiante de la insulina.
DATOS PRECLÍNICOS SOBRE SEGURIDAD: Los datos de los estudios no clínicos no muestran riesgos de seguridad para los seres humanos según los estudios de farmacología de seguridad, toxicidad a dosis repetidas, potencial carclnogénico y toxicidad para la reproducción.
La relación entre la potencia mitógena y la potencia metabólica de la insulina degludec es comparable a la de la insulina humana.
Consultar al médico o al farmacéutico para cualquier aclaración sobre la utilización del producto.
ADVERTENCIAS Y PRECAUCIONES ESPECIALES DE EMPLEO:
Hipoglucemia: La omisión de una comida o ei ejercicio físico intenso no previsto pueden producir una hipoglucemia.
Se puede producir hipoglucemia si la dosis de insulina es demasiado alta en comparación con el requerimiento de insulina.
En niños, se debe tener cuidado para ajustar las dosis de insulina (especialmente en regímenes de bolo-basal) con la ingesta de alimentos y la actividad física, con el fin de minimizar el riesgo de hipoglucemia.
Los pacientes cuyo control glucémico mejora en gran medida (por ejemplo, por medio de terapia insulínica intensiva) pueden experimentar un cambio en sus síntomas habituales de aviso de hipoglucemia y deben ser avisados de esta posibilidad. Los síntomas de aviso habituales pueden desaparecer en los pacientes con diabetes de larga duración.
Las enfermedades concomitantes, especialmente las infecciones y situaciones febriles, por regla general aumentan el requerimiento de insulina del paciente. Enfermedades concomitantes renales, hepáticas o que afecten a las glándulas suprarrenales, pituitaria o tiroidea, pueden requerir un cambio en la dosis de insulina.
Como ocurre con otras insulinas básales, el efecto prolongado de TRESIBA® puede retrasar la recuperación de una hipoglucemia.
Hiperglucemia: Se recomienda la administración de insulina de acción rápida en situaciones de hiperglucemia grave.
La dosificación inadecuada y/o la interrupción del tratamiento en pacientes con necesidades de insulina puede ocasionar hiperglucemia y potencialmente cetoacidosis diabética. Asimismo, enfermedades concomitantes, especialmente las infecciones, pueden provocar hiperglucemia y, por tanto, aumentar la necesidad de insulina.
Los primeros síntomas de hiperglucemia generalmente aparecen de forma gradual, a lo largo de un período de horas o días. Estos incluyen sed, aumento de la frecuencia de micción, náuseas, vómitos, somnolencia, piel seca y enrojecida, sequedad de boca, pérdida de apetito así como aliento con olor a acetona. En diabetes mellitus tipo 1, los acontecimientos hiperglucémicos no tratados pueden acabar dando lugar a una cetoacidosis diabética, la cual es potencialmente mortal.
Cambio desde otras insulinas: El cambio de un paciente a otro tipo, marca o fabricante de insulina se debe realizar bajo supervisión médica y puede hacer que sea necesario un cambio en la dosis.
Combinación de pioglitazona (tioazolidindionas) e insulinas: Cuando tioazolidindionas (pioglitazona) fue utilizada en combinación con insulina, se notificaron casos de insuficiencia cardiaca, especialmente en pacientes con factores de riesgo de desarrollar insuficiencia cardiaca. Esto se debe tener en cuenta si se considera el tratamiento combinado de tioazolidindionas (pioglitazona) y TRESIBA®. Si se utiliza esta combinación, se debe vigilar en los pacientes la aparición de signos y síntomas de insuficiencia cardiaca, ganancia de peso y edema. Se debe interrumpir el tratamiento con de tioazolidindionas (pioglitazona) si tiene lugar cualquier deterioro de los síntomas cardiacos.
Trastornos oculares: La intensificación del tratamiento con insulina, con una mejora brusca del control glucémico, se puede asociar a un empeoramiento temporal de la retinopatía diabética, mientras que un control glucémico mejorado a largo plazo reduce el riesgo del avance de dicha enfermedad.
Cómo evitar errores de medicación: Se debe indicar a los pacientes que comprueben siempre la etiqueta de la insulina antes de cada inyección para evitar confusiones entre otras insulinas.
Los pacientes deben comprobar visualmente las unidades marcadas en el contador de dosis del dispositivo. Por lo tanto, para que puedan auto-inyectarse es imprescindible que sean capaces de leer dicho contador. Los pacientes invidentes o con visión reducida siempre deben pedir ayuda a otra persona sin problemas de visión y entrenada en el uso del dispositivo de administración de insulina.
Anticuerpos anti-insulina: La administración de insulina puede provocar la formación de anticuerpos. En casos raros la presencia de estos anticuerpos anti-insulina puede hacer necesario el ajuste de la dosis de insulina para corregir una tendencia a la hiper o hipoglucemia.
PRECAUCIONES ESPECIALES DE ELIMINACIÓN Y OTRAS MANIPULACIONES:
• El dispositivo pre llenado (FlexTouch®) está diseñado para utilizarse con agujas NovoFine de hasta 8 mm de longitud.
• Administra 1-80 unidades en incrementos de 1 unidad. Deben seguirse las instrucciones detalladas que acompañan al dispositivo pre llenado
• El dispositivo pre llenado (FlexTouch®) está destinado a utilizarse en una sola persona. La pluma precargada no se debe rellenar.
• TRESIBA® no se debe utilizar si la solución no tiene un aspecto transparente e incoloro.
• Si TRESIBA® se ha congelado, no se debe utilizar.
• El paciente debe desechar la aguja después de cada inyección.
• La eliminación del medicamento no utilizado y de todos los materiales que hayan estado en contacto con él se realizará de acuerdo con la normativa local.
• Para ver instrucciones de uso detalladas, consulte el prospecto.
INSTRUCCIONES DE USO: Lea cuidadosamente las siguientes instrucciones antes de usar su dispositivo FlexTouch® prellenado.
No utilice el dispositivo si no ha sido debidamente instruido por su médico o enfermera.
Comience revisando el dispositivo para asegurarse de que contenga TRESIBA® 100 unidades/ml, luego vea las ilustraciones que aparecen a continuación para conocer las diferentes partes del dispositivo y la aguja.
Si es no vidente o tiene dificultades para ver y no puede leer el contador de dosis del dispositivo, no lo use sin ayuda. Pídale a alguien con buena vista, que esté capacitado para usar el dispositivo prellenado FlexTouch®, que lo ayude.
El dispositivo es un dispositivo prellenado de insulina con selector de dosis que contiene 300 unidades de insulina. Puede seleccionar un máximo de 80 unidades por dosis, en incrementos de 1 unidad. El dispositivo está diseñado para que lo utilice con las agujas desechables NovoFine® o NovoTwist® de una longitud de hasta 8 mm. Las agujas no están incluidas en el envase.
Información importante: Preste especial atención a estas notas, dado que son importantes para el uso seguro del dispositivo.

Prepare el dispositivo: Revise el nombre y la concentración en la etiqueta del dispositivo para asegurarse de que contenga TRESIBA® 100 unidades/ml. Esto tiene especial importancia si usa varios tipos de insulina.
• Saque la tapa del dispositivo.
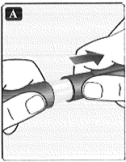
• Revise que la insulina del dispositivo se vea transparente e incolora.
Observe a través de la ventana de insulina. Si la insulina se ve turbia, no use el dispositivo.
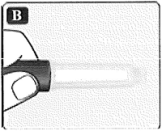
• Tome una aguja nueva y desprenda la lengüeta de papel.
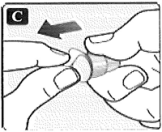
• Empuje la aguja en posición recta en el dispositivo. Gírela hasta que esté firme.
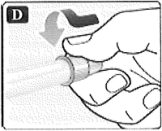
• Retire la tapa exterior de la aguja y guárdela para después. La necesitará después de la inyección para sacar la aguja del dispositivo de forma segura.
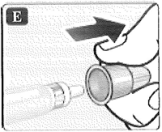
• Retire la tapa interior de la aguja y deséchela. Si trata de volver a colocarla, puede pincharse accidentalmente con la aguja.
Puede aparecer una gota de insulina en la punta de la aguja. Esto es normal, pero de todas maneras debe revisar el flujo de insulina.
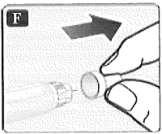
• Utilice siempre una aguja nueva en cada inyección. Así puede prevenir las agujas obstruidas, contaminación, infecciones y dosis inexactas.
• Nunca use agujas que estén dobladas o dañadas.
Verifique el flujo de insulina: Siempre verifique el flujo de insulina antes de comenzar.
Esto le ayuda a asegurar que usted recibe la dosis completa de insulina.
• Gire el selector de dosis y seleccione 2 unidades. Asegúrese de que el contador de dosis muestre 2.
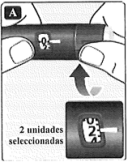
• Sostenga el dispositivo con la aguja hacia arriba.
Dé varios golpecitos suaves en la parte superior del dispositivo para que las burbujas suban hasta la parte superior.
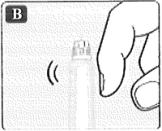
• Mantenga presionado el botón dosiflcador hasta que el contador vuelva a 0.
El 0 debe alinearse con el indicador de dosis.
Debe aparecer una gota de insulina en la punta de la aguja.
• Es posible que quede una pequeña burbuja de aire en la punta de la aguja, pero esta no se inyectará.
• Si no aparece la gota, repita los pasos del 2A al 2C hasta 6 veces. Si aun así la gota no aparece, cambie la aguja y repita los pasos del 2A al 2C una vez más.
• Si la gota de insulina sigue sin aparecer, deseche el dispositivo y use uno nuevo.
• Asegúrese siempre de que aparezca la gota en la punta de la aguja antes de inyectarse.
• Si no aparece ninguna gota, no se inyectará insulina, aun cuando el contador de dosis pudiera moverse.
Seleccione la dosis: Asegúrese de que el contador de dosis muestre 0 antes de comenzar.
El 0 debe alinearse con el indicador de dosis.
Gire el selector de dosis para seleccionar la dosis que necesita, tal como le indicó el médico o la enfermera.
Si selecciona una dosis incorrecta, puede girar el selector hacia delante o hacia atrás para corregir la dosis.
El dispositivo permite seleccionar hasta 80 unidades.
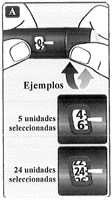
El selector de dosis cambia el número de unidades. El contador de dosis y el indicador de dosis únicamente muestran las unidades seleccionadas por dosis.
Puede seleccionar hasta 80 unidades por dosis. Cuando el dispositivo contiene menos de 80 unidades, el contador de dosis se detiene en el número de unidades restantes.
El selector de dosis suena con un clic distinto cuando se gira hacia delante, se gira hacia atrás o supera el número de unidades restantes. No cuente los sonidos que emite el dispositivo.
• Siempre use el contador de dosis y el indicador de dosis para ver cuántas unidades seleccionó antes de inyectar la insulina.
No cuente los sonidos del dispositivo para seleccionar su dosis.
No use la escala de insulina; ésta solo indica en forma aproximada cuánta insulina queda en el dispositivo.
Inyecte la dosis:
• Inserte la aguja en la piel tal como le mostró el médico o la enfermera.
• Asegúrese de que pueda ver el contador de dosis.
No toque el contador de dosis con los dedos. Esto podría interrumpir la inyección.
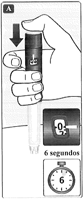
• Mantenga presionado el botón dosificador hasta que el contador vuelva a 0.
El 0 debe alinearse con el indicador de dosis.
Es posible que escuche o sienta un clic.
• Deje la aguja bajo la piel durante al menos 6 segundos para asegurarse de recibir la dosis completa.
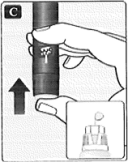
• Saque la aguja y el dispositivo de la piel en forma recta.
Si aparece sangre en el lugar de la inyección, presione suavemente con un trozo de algodón. No frote el área.
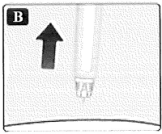
Es posible que vea una gota de insulina en la punta de la aguja después de inyectar. Esto es normal y no afecta la dosis.
• Siempre observe el contador de dosis para saber cuántas unidades inyecta.
El contador de dosis muestra el número exacto de unidades. No cuente los sonidos que emite el dispositivo.
Después de la inyección:
• Guíe la punta de la aguja dentro de la tapa exterior de la aguja sobre una superficie plana, sin tocar la aguja ni la tapa exterior.
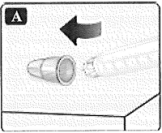
• Una vez cubierta la aguja, empuje cuidadosamente la tapa exterior de la aguja.
• Desenrosque la aguja y deséchela con cuidado.
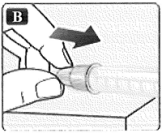
• Ponga la tapa del dispositivo después de cada uso para proteger la insulina de la luz.
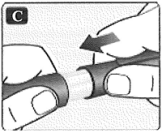
• Siempre deseche la aguja después de cada inyección para asegurar que sus inyecciones sean cómodas y evitar que las agujas se obstruyan. Si la aguja está obstruida, no inyectará la insulina.
• Cuando el dispositivo esté vacío, arrójelo a la basura sin la aguja según las instrucciones de su médico, enfermera, farmacéutico o autoridades locales.
• Nunca trate de volver a colocar la tapa interior de la aguja. Podría pincharse.
• Siempre saque la aguja del dispositivo después de cada inyección.
• Así puede prevenir agujas obstruidas, contaminación, infecciones, filtraciones de insulina y dosis inexactas.
¿Cuánta insulina queda?
• La escala de insulina le muestra aproximadamente cuánta insulina queda en el dispositivo.

• Para saber de forma precisa cuánta insulina queda, use el contador de dosis:
— Gire el selector de dosis hasta que el contador de dosis se detenga.
— Si muestra 80, significa que quedan al menos 80 unidades en el dispositivo.
— Si muestra menos de 80, el número que aparezca indicará el número de unidades que quedan en el dispositivo.

• Gire el selector de dosis hacia atrás hasta que el contador de dosis indique 0.
• Si necesita más insulina que las unidades que quedan en el dispositivo, puede dividir su dosis entre dos dispositivos.
• Tenga mucho cuidado de hacer el cálculo correctamente.
Si no está seguro, aplique la dosis completa utilizando un dispositivo nuevo.
Información adicional importante:
Siempre lleve el dispositivo con usted.
• Siempre lleve un dispositivo adicional y agujas nuevas con usted, en caso de que este se pierda o se dañe.
• Mantenga siempre el dispositivo y las agujas fuera de la vista y del alcance de otras personas, en especial, niños.
• Nunca comparta su dispositivo ni sus agujas con otras personas.
• Las personas que atienden a los pacientes deben ser extremadamente cuidadosas al manipular agujas usadas, para evitar pinchazos e infecciones cruzadas.
Cuidado del dispositivo:
• No deje el dispositivo en el automóvil ni en otros lugares donde pueda calentarse o enfriarse demasiado.
• No exponga el dispositivo al polvo, suciedad o líquidos.
• No lave, remoje o lubrique el dispositivo. Si es necesario, límpielo con un paño humedecido con detergente suave.
• No dejar caer su dispositivo ni lo golpee contra superficies duras.
Si se cayera o sospecha que hay algún problema, conecte una nueva aguja y compruebe el flujo de la insulina antes de inyectarse.
• No trate de rellenar el dispositivo. Cuando esté vacío, debe desecharlo.
• No trate de reparar el dispositivo ni de desarmarlo.
Fabricante:
Novo Nordisk A/S Novo Alié DK-2880 Bagsvaerd Dinamarca
NOVO NORDISK
POSOLOGÍA Y FORMA DE ADMINISTRACIÓN:
Posología: TRESIBA® es una insulina basal para administración por vía subcutánea una vez al día, en cualquier momento del día, preferiblemente a la misma hora.
La potencia de los análogos de insulina, incluyendo la insulina degludec, se expresa en unidades (U). Una (1) unidad (U) de insulina degludec corresponde a 1 unidad internacional de insulina humana, 1 unidad de insulina glargina o 1 unidad de insulina deternir.
En pacientes con diabetes mellitus tipo 2, TRESIBA® puede administrarse solo o en cualquier combinación con antidiabéticos orales, agonistas del receptor de GLP-1 y bolos de insulina (ver Propiedades farmacodinámicas).
En pacientes con diabetes mellitus tipo 1, TRESIBA® debe combinarse con insulina de acción corta/rápida para cubrir las necesidades de insulina durante las comidas.
La dosificación de TRESIBA® varía en función de las necesidades individuales de cada paciente. Se recomienda optimizar el control glucémico a través de un ajuste de la dosis basado en el nivel de glucosa en plasma en ayunas.
Como ocurre con todas las insulinas, puede ser necesario ajustar la dosis si el paciente aumenta su actividad física, cambia su dieta habitual o sufre una enfermedad concomitante. TRESIBA® 100 unidades/ml, la dosis necesaria se selecciona en unidades.
Con TRESIBA® 100 unidades/ml se puede administrar una dosis de 1-80 unidades por inyección, en incrementos de 1 unidad.
El contador de dosis muestra el número de unidades con independencia de la concentración y no debe realizarse una conversión de la dosis si se cambia a un paciente a una nueva concentración.
Flexibilidad en el horario de administración: Cuando no es posible la administración a la misma hora del día, TRESIBA® ofrece flexibilidad respecto al horario de administración de la insulina (ver Propiedades farmacodinamicas). Se debe asegurar siempre que pasen un mínimo de 8 horas entre las inyecciones.
Para los pacientes que olviden administrarse una dosis es aconsejable que, cuando se den cuenta de ello, se la administren y, a continuación, reanuden su esquema de dosificación habitual de una vez al día.
Inicio:
• Pacientes con diabetes mellitus tipo 2: La dosis inicial diaria recomendada es de 10 unidades, seguidas de ajustes individuales en la dosis.
• Pacientes con diabetes mellitus tipo 1: TRESIBA® debe administrarse una vez al día en combinación con una insulina de acción rápida y requiere posteriores ajustes individuales en la dosis.
Cambio desde otras insulinas: Se recomienda un estricto control glucémico durante el cambio y las primeras semanas después del cambio. Puede ser necesario ajustar la dosis y el horario de administración de insulinas de acción rápida o de acción corta administradas de forma simultánea o del tratamiento concomitante con otros antidiabéticos.
• Pacientes con diabetes mellitus tipo 2: En pacientes con diabetes mellitus tipo 2 que reciben un tratamiento con insulina basal, bolo-basal, pre-mezclas o mezclada por el paciente, el cambio de insulina basal a TRESIBA® puede hacerse unidad a unidad, basándose en la dosis de insulina basal previa y ajustando la dosis posteriormente de forma Individual.
• Pacientes con diabetes mellitus tipo 1: En la mayoría de los pacientes con diabetes mellitus tipo 1, el cambio de insulina basal a TRESIBA® puede hacerse unidad a unidad, basándose en la dosis de insulina basal previa y ajustando la dosis posteriormente de forma individual. En los pacientes con diabetes mellitus tipo 1 que cambian de insulina basal dos veces al día o que tienen HbA1c <8,0% en el momento del cambio, la dosis de TRESIBA® debe determinarse en cada caso de forma individual. Debe considerarse una reducción de la dosis, seguida de cambios individuales en la misma, en función de la respuesta glucémica.
• Uso de TRESIBA® en combinación con agonistas del receptor de GLP-1 en pacientes con diabetes mellitus tipo 2: Cuando se añade TRESIBA® a agonistas del receptor de GLP-1, la dosis Inicial diaria recomendada es de 10 unidades, seguidas de ajustes individuales en la dosis.
Cuando se añaden agonistas del receptor de GLP-1 a TRESIBA®, se recomienda reducir la dosis de TRESIBA® un 20% para minimizar el riesgo de hipoglucemia. Posteriormente, la dosis se debe ajustar individualmente.
Poblaciones especiales:
• Pacientes de edad avanzada (>65 años): TRESIBA® se puede utilizar en pacientes de edad avanzada. Es necesario intensificar el control glucémico y ajustar individualmente la dosis de insulina (ver Propiedades farmacocinéticas).
• Insuficiencia renal y hepática: TRESIBA® se puede utilizar en pacientes con insuficiencia renal y hepática. Es necesario intensificar el control glucémico y ajustar individualmente la dosis de insulina (ver Propiedades farmacocinéticas).
• Población pediátrica: TRESIBA® se puede utilizar en adolescentes y niños a partir de 1 año (ver Propiedades farmacocinéticas). Al cambiar de insulina basal a TRESIBA® es necesario considerar una reducción de la dosis de insulina basal y bolo de insulina de forma individual, para minimizar el riesgo de hipoglucemia (ver Advertencias y precauciones especiales de empleo).
Forma de administración
• TRESIBA® sólo se debe administrar por via subcutánea.
• TRESIBA® no se debe administrar por vía intravenosa, ya que puede provocar una hipoglucemia grave.
• TRESIBA® no se debe administrar por vía intramuscular, ya que puede cambiar la absorción.
• TRESIBA® no debe utilizarse en bombas de perfusión de insulina.
• TRESIBA® se administra por vía subcutánea mediante inyección en el muslo, la zona superior del brazo o la pared abdominal. Siempre se debe rotar el punto de inyección dentro de la misma zona para reducir el riesgo de lipodistrofia.
• TRESIBA® viene en una dispositivo pre-llenado (FlexTouch®) diseñada para ser utilizada con las agujas NovoFine o NovoTwist. El dispositivo pre-llenado con 100 unidades/ml administra 1-80 unidades en incrementos de 1 unidad.
SOBREDOSIS: No es posible fijar definiciones específicas relativas a la sobredosiflcación de las insulinas; sin embargo, se puede desarrollar hipoglucemia en fases secuenciales si el paciente recibe una dosis de insulina superior a sus requerimientos:
• Los episodios hipoglucémicos leves se pueden tratar con administración oral de glucosa o productos azucarados. Por consiguiente se recomienda que los pacientes diabéticos lleven siempre con ellos productos azucarados.
• Los episodios hipoglucémicos graves en los que el paciente no se puede administrar el tratamiento a sí mismo se pueden tratar con inyección intramuscular o subcutánea de glucagón (0,5 a 1 mg) administrada por una persona entrenada, o bien glucosa por vía intravenosa administrada por un profesional sanitario. Se debe administrar glucosa intravenosa, si el paciente no responde al glucagón en 10-15 minutos. Se recomienda la administración de carbohidratos orales al paciente una vez recuperada la consciencia, a fin de prevenir una recaída.
PERIODO DE VALIDEZ: 30 meses.
Una vez abierto, el producto se puede conservar durante un máximo de 8 semanas. No conservar a temperatura superior a 30 °C. Se puede conservar en nevera (entre 2 °C y 8 °C).
No emplear el producto después de su fecha de expira.